PlGF, angiogenèse et tumorigenèse
L’équipe de Peter Carmeliet a donc développé un anticorps bloquant le PlGF (a-PlGF) avec une forte affinité (Kd 0,7 pM). Celui-ci inhibe la liaison du PlGF au VEGF-R1 (IC50 27 pM) et à la NRP1 sans affecter la liaison du VEGF-A à ses récepteurs. L’efficacité de cet anticorps α-PlGF a été testée dans des modèles de greffes hétérotopiques ou orthotopiques de mélanomes, carcinomes pulmonaires et pancréatiques, ainsi que de lymphomes. Utilisé seul, il inhibe l’angiogenèse tumorale, la croissance tumorale et le processus métastatique. Il augmente aussi l’efficacité de la chimiothérapie (cyclophosphamide et gemcitabine). Son effet anti-angiogénique passe par une induction de l’apoptose des cellules endothéliales et un élagage vasculaire des vaisseaux pré-existants. De plus, il rend les anticorps anti-VEGF-A actifs dans des modèles de tumeurs originellement résistants à ces molécules.
Quels sont les mécanismes conférant à cet anticorps α-PlGF un avantage sur l’inhibition de la voie VEGF ? Un des inconvénients majeurs des thérapies anti-angiogéniques est l’activation d’un programme angiogénique compensatoire. Tous les mécanismes d’induction n’en sont pas connus, mais on a démontré le rôle de l’hypoxie intra-tumorale, et l’expression de nombreux gènes codant des protéines dont les propriétés pro-angiogéniques sont fortes est induite dans les tumeurs traitées par des inhibiteurs du VEGF (SDF1/CCL12, FGF1, FGF2, VEGF-A, PlGF, MMP9 et CXCL1). Or, Fischer et al. montrent que les anticorps a-PlGF minimisent ces conséquences délétères : l’hypoxie tumorale et la réaction pro-angiogénique qu’ils induisent sont moindres que lors de traitements anti-VEGFR, réduisant ainsi le développement de résistances.
PlGF et inflammation
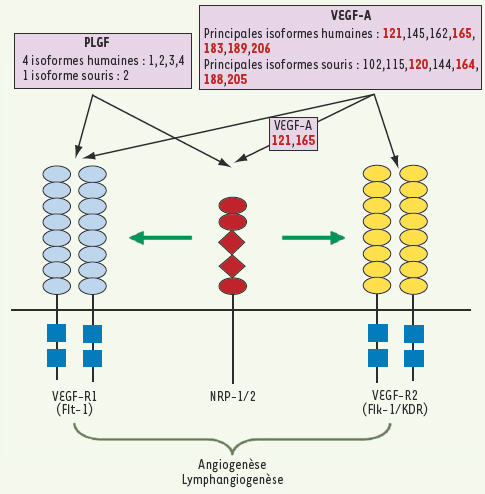
Le PlGF lie le VEGF-R1. Or celui-ci est impliqué dans la régulation de plusieurs processus : (1) l’infiltration leucocytaire, (2) la croissance tumorale, (3) la migration des cellules stromales et (4) la revascularisation des tissus ischémiques [
4,
8]. En se liant au VEGF-R1 présent à la surface des macrophages (qui n’expriment pas ou peu le VEGF-R2), le PlGF module l’infiltration macrophagique intra-tumorale. Ces macrophages ayant de fortes propriétés pro-angiogéniques (macrophages dits angio-compétents), ils constituent une cible cellulaire de premier intérêt. L’anticorps anti-PlGF inhibe cette infiltration macrophagique (diminution de 74 % par rapport à l’infiltration macrophagique des tumeurs témoins). Cette étude montre clairement que la résistance de certaines tumeurs au traitement anti-VEGF-R2 (dans les tumeurs murines colorectale CT26 et pancréatique panc02) est due au fait que l’inhibition du VEGF-R2 seul ne prévient pas l’infiltrat inflammatoire pro-angiogénique.
PlGF et lymphangiogenèse
Enfin, comme cela a déjà été observé en inhibant le VEGF, l’anticorps α-PlGF inhibe les métastases lymphatiques et la lymphangiogenèse en induisant une baisse du taux de VEGF-C intra-tumoral (le VEGF-C est un puissant inducteur de la lymphangiogenèse) [
9]. Cependant, ce mécanisme est probablement indirect parce que les cellules endothéliales lymphatiques n’expriment pas le VEGF-R1. On peut donc faire l’hypothèse que cet anticorps module la lymphangiogenèse
via l’inhibition de l’infiltration des macrophages responsables de l’induction de la lymphangiogenèse (macrophages lymphangio-compétents).
L’activité anti-tumorale importante observée dans l’étude de P. Carmeliet chez la souris ne s’accompagne pas d’effets secondaires (parmi ceux qui ont été recherchés, gestation, vascularisation trachéale et risque de thrombose). Ces données sont donc très prometteuses, mais trois questions devront être explorées : (1) le blocage du PlGF a-t-il la même efficacité sur des tumeurs dont le développement n’est pas uniquement (ou pas essentiellement) dépendant de la signalisation VEGF-R1 ? ; (2) cet anticorps agit-il également de façon directe sur les cellules tumorales ? Enfin, (3) quel est le mécanisme par lequel l’anticorps α-PlGF inhibe le développement des métastases, car celui-ci reste encore inconnu.
Les autres molécules anti-angiogéniques en développement
La compréhension des mécanismes régulant la néo-angiogenèse tumorale a conduit à l’identification de nouvelles cibles et au développement de nombreuses molécules dans le traitement des cancers. Ces nouvelles molécules peuvent être classées selon leur mécanisme d’action de la manière suivante
(Figure 2) : (1) action inhibitrice directe sur les cellules endothéliales (classe principalement constituée de facteurs endogènes anti-angiogéniques) ; (2) action sur les facteurs de croissance impliqués dans l’angiogenèse et leurs récepteurs ; (3) action ciblant les protéines responsables de l’invasion des tissus par les vaisseaux néoformés ; (4) action mixte sur les cellules tumorales et endothéliales.
 | Figure 2.
Mécanismes d’action des molécules ciblant la néo-angiogenèse tumorale.
|
Les peptides dérivés des protéines naturelles anti-angiogéniques
Ils ont suscité l’intérêt depuis 1994, mais seule l’endostatine a été évaluée dans des essais cliniques de phase II. Les résultats obtenus chez des patients présentant des tumeurs neuroendocrines avancées restent néanmoins modestes [
10].
La classe des molécules ciblant les facteurs de croissance pro-angiogéniques et leurs récepteurs (inhibiteurs multi-kinases)
Ce groupe est très vaste et les molécules qui le constituent les plus avancées en terme de développement et d’utilisation clinique. Parmi les inhibiteurs de l’activité tyrosine kinase de ces récepteurs, le sorafenib (NEXAVAR
®, Bayer pharma) évalué dans des essais de phase II, a montré des bénéfices cliniques chez des patients atteints d’une tumeur rénale avancée [
11]. Le sunitinib (SUTENT
®, Pfizer) est indiqué dans le traitement des tumeurs stromales gastro-intestinales (GIST) malignes non résécables et/ou métastatiques, après échec d’un traitement par le mésylate d’imatinib
1 dû à une résistance ou à une intolérance, et dans le traitement des cancers du rein avancés et/ou métastatiques après échec d’un traitement à base d’interféron alpha ou d’IL-2. Les résultats obtenus dans d’autres types de tumeurs (neuroendocrine, sein et poumon non à petites cellules) sont très prometteurs [
12]. La stratégie consistant à capturer le VEGF circulant ou tissulaire et à l’inactiver (
VEGF trap, Regeneron Pharmaceuticals/Sanofi-Aventis) est actuellement évaluée en monothérapie dans un essai de phase II chez des patientes présentant un cancer avancé de l’ovaire et serait efficace (résultats préliminaires). Enfin, plusieurs essais cliniques sont en cours afin d’élargir les indications d’utilisation du bevacizumab au traitement d’autres types de tumeurs (formes métastatiques de tumeurs rénale, ovarienne, prostatique et glioblastome). Cependant, il a récemment été rapporté qu’il n’augmente pas la survie des patients atteints d’un cancer avancé du pancréas (
2007 Gastrointestinal cancers symposium) et la FDA a choisi de ne pas le valider dans le traitement des cancers mammaires avancés (décembre 2007). Enfin, cet anticorps a également montré son efficacité, sans toxicité associée, dans le traitement des maladies oculaires prolifératives (principalement la dégénerescence maculaire liée à l’âge [
13]). Genentech a, de plus, développé une molécule bloquant le VEGF destinée spécifiquement à des applications en ophtalmologie, le ranibizumab (Lucentis
®) (le coût est de > $1 500 par injection contre < $100 pour l’Avastin
®). Un essai clinique de phase III comparant l’efficacité de ces deux molécules dans la dégénérescence maculaire est en cours et ses conclusions seront publiées début 2009 (
www.escrs.org/PUBLICATIONS/EUROTIMES/07jan/UStofund.pdf).
Inhibiteurs de métalloprotéases matricielles (MMP)
Les essais de phase III utilisant ces molécules n’ont pas montré de bénéfice thérapeutique, en raison probablement d’un phénomène compensatoire faisant intervenir d’autres MMP [
14–
16].
Agents cytotoxiques conventionnels
Enfin, l’utilisation métronomique des chimiothérapies, c’est-à-dire à faible dose et de manière prolongée, a montré son efficacité clinique, notamment sur le traitement de formes métastatiques du cancer du sein [
17].
Conclusion
En conclusion, après plusieurs désillusions, les molécules anti-angiogéniques suscitent à nouveau un intérêt, notamment depuis le développement du bevacizumab ou des inhibiteurs multi-kinases
(Figure 2). Le développement clinique de nouveaux agents anti-angiogéniques efficaces et induisant moins de résistances et d’effets secondaires, associé à la mise en place d’outils et de critères d’évaluation spécifiques, constituent les prochains défis pour améliorer les traitements du cancer et des pathologies oculaires. À ce titre, l’annonce récente (18 janvier 2008) d’un essai de phase I, au Danemark, destiné à évaluer la tolérance et la sécurité de l’injection intra-veineuse d’un anticorps humanisé a-PlGF (TB-403, ThromboGenics NV) entretient l’espoir de réelles perspectives [
18].